Атеросклеротический стеноз почечных артерий – находится ли эта проблема в ведении кардиолога? /с комментарием проф. Д.Д. Иванова/Атеросклероз – системное заболевание, поражающее артерии различной локализации. Эта патология протекает бессимптомно годами, а когда ее наличие начинает отражаться на самочувствии пациента, то в клинике, как правило, превалируют проявления атеросклеротического поражения какой-то одной группы сосудов (вследствие склерозирования, стеноза, облитерации артерий, развития атеротромботических нарушений). В практике кардиолога внимание чаще всего концентрируется на атеросклеротическом поражении коронарных и сонных артерий, а также аорты и, соответственно, на ассоциированных клинических проблемах – ишемической болезни сердца (ИБС), инфаркте миокарда, инсульте, артериальной гипертензии (АГ) и т.п. В меньшей степени кардиологи (и в целом терапевты) учитывают такую проблему, как облитерирующий атеросклероз периферических артерий нижних конечностей, хотя в большинстве случаев такими пациентами занимаются хирурги. Этот обзор мы бы хотели посвятить еще одному «локализированному» атеросклеротическому поражению – атеросклеротическому стенозу почечных артерий. Кого в первую очередь должна касаться эта проблема – кардиологов, нефрологов, хирургов? В настоящее время мы вспоминаем о стенозе почечных артерий (атеросклеротического или другого генеза) преимущественно в связи с развитием почечной недостаточности, что, соответственно, обычно является частью профессиональных интересов нефролога. Другая специфическая проблема, связанная со стенозом почечных артерий, – резистентная, часто злокачественная АГ. Этим вопросом занимаются прежде всего кардиологи, однако следует ли ограничиваться таким подходом? Рассмотрим подробнее место атеросклеротического стеноза почечных артерий в клинической практике вообще и в кардиологии в частности. Актуальность Стеноз одной или обеих почечных артерий ведет как к поражению почек, так и к сердечно-сосудистым проблемам. Одним из типичных кардиоваскулярных проявлений этой патологии является реноваскулярная АГ, которая может либо относительно медленно прогрессировать, либо быть неконтролируемой, злокачественной, резистентной к терапии (особенно при двустороннем стенозе). Морфологическая основа для такого стеноза может быть различной – атеросклероз почечных сосудов, их фибромускулярная дисплазия, гигантоклеточный аортоартериит Такаясу и гораздо реже другие причины. Атеросклероз в проблеме стеноза почечных артерий занимает особое место. Среди лиц европеоидной расы до 90% всех случаев стеноза почечных артерий – атеросклеротического генеза [2, 4, 5]. Как и любое другое атеросклеротическое поражение, оно более свойственно мужчинам, чем женщинам (особенно в предменопаузальном возрасте), и его распространенность значительно увеличивается с возрастом. Типичным при этом является поражение проксимальной трети почечной артерии – устья и первых 1-2 см сосуда. В этих участках бляшки обнаруживаются более чем в 90% случаев атеросклеротического поражения почечных артерий, а у многих пациентов такие атеросклеротические бляшки являются продолжением бляшки из аорты. Второй по значимости причиной стеноза почечных артерий является фибромускулярная дисплазия. Основные отличия этой патологии от атеросклеротического стеноза почечных артерий – возраст и пол пациентов (чаще всего молодые женщины) и локализация поражения (сужение обычно затрагивает дистальные две трети сосуда). Среди населения Юго-Восточной Азии, Южной Африки, в средиземноморских странах одной из основных причин стеноза почечных артерий выступает болезнь Такаясу (до 60% всех случаев стенозов), но у представителей европеоидной расы эта патология встречается редко. Распространенность атеросклеротического стеноза почечных артерий в общей популяции оценить сложно, особенно учитывая асимптомное течение на ранних сроках. Но поскольку риск этой патологии существенно увеличивается с возрастом и, как и любое другое атеросклеротическое поражение, наиболее актуально у пожилых людей, больше всего внимания уделяется его эпидемиологии среди этой части популяции. В настоящее время распространенность значительного атеросклеротического стеноза почечных артерий (сужение на >60% диаметра просвета сосуда) среди лиц старше 65 лет в Северной Америке и в европейском регионе оценивают приблизительно как 7% (K.J. Hansen et al., 2002). По данным C.J. Schwartz, T.A. White (1964) значительный стеноз почечных артерий (оценивалось сужение на >50% диаметра просвета сосуда) был обнаружен на вскрытии у более чем 40% пациентов, умерших в возрасте старше 75 лет, причем независимо от причины их смерти. Атеросклеротический стеноз почечных артерий в нашей стране, как и в большинстве европейских и североамериканских стран, – одна из самых частых причин прогрессирующей почечной недостаточности у пожилых людей. По аналогии с ИБС это заболевание в отечественной литературе часто называют «ишемической болезнью почек», а у англоязычных авторов принят термин «атеросклеротическая реноваскулярная болезнь» (atherosclerotic renovascular disease, ARVD). Связь атеросклеротического стеноза почечных артерий и других кардиологических проблем Атеросклеротический стеноз почечных артерий – это одно из проявлений системного атеросклероза. Значение атеросклероза и ассоциированных с ним рисков (независимо от локализации поражения) кардиологам хорошо известно, и атеросклеротическое поражение почечных артерий в этом отношении не является исключением. Факторы риска для развития атеросклеротического стеноза почечных и коронарных артерий одинаковы. Стенозирующее поражение этих сосудов атеросклеротического генеза практически всегда наблюдают у больных распространенным атеросклерозом, с уже «скомпрометированными» коронарными, сонными, церебральными, периферическими артериями. У таких пациентов в большинстве случаев имеются гиперлипидемия, клинически явная ИБС, часто в анамнезе перенесенный инфаркт или другие формы острого коронарного синдрома (ОКС), нередки острые нарушения мозгового кровообращения (инсульт, транзиторные ишемические атаки), синдром перемежающейся хромоты. Даже если нет клинически явных признаков атеросклеротического поражения сосудов других бассейнов, у подавляющего большинства пациентов с «ишемической болезнью почек» более или менее выраженный атеросклероз сонных, коронарных или других артерий легко обнаруживается при визуализирующих методах обследования (ультразвуковая допплерография, ангиография, КТ-ангиография, магнитно-резонансная ангиография). Таким образом, атеросклеротический стеноз почечных артерий следует рассматривать как важный фактор риска сердечно-сосудистой патологии. Его наличие указывает на агрессивность течения атеросклероза, наличие выраженных нарушений обмена липопротеидов и других проблем. По данным P.A. Kalra et al. (2005) и других авторов, в популяции лиц, страдающих атеросклеротическим стенозом почечных артерий, достоверно, значительно и независимо от других факторов возрастает риск основных сердечно-сосудистых заболеваний и событий (ИБС, облитерирующего атеросклероза периферических артерий нижних конечностей, застойной сердечной недостаточности (СН), цереброваскулярной патологии), а также смерти. Среди больных с уже диагностированной сердечно-сосудистой патологией распространенность атеросклеротического стеноза почечных артерий гораздо выше, чем в общей популяции. По разным данным, распространенность этой проблемы в когорте больных, которым в связи с подозрением на ОКС требовалось проведение коронарной ангиографии, достигает 10-15% (M.B. Harding et al., 1992; J.J. Crowley et al., 1998; D. Weber-Mzell et al., 2002), причем речь идет только о значительном стенозе (сужение артерии на ≥50% диаметра просвета), менее выраженный стеноз встречается еще примерно у такого же количества больных. В других исследованиях демонстрировалось, что значительный стеноз почечных артерий имеется у 22-59% пациентов с облитерирующим атеросклерозом периферических артерий нижних конечностей; у 10,4% пациентов, умерших от инсульта; у 12% пациентов, умерших от инфаркта миокарда; у 74% всех лиц, умерших в возрасте 70 лет и старше [2, 4]. При этом наличие атеросклеротического поражения почечных артерий ассоциируется с более выраженным и распространенным атеросклерозом коронарных и других сосудов. Очень тесная связь наблюдается между атеросклеротическим стенозом почечных артерий и сахарным диабетом. Сочетание этих двух патологий встречается очень часто, прежде всего в связи со многими общими факторами риска. При этом нередко имеется также диабетическая нефропатия. В таких условиях риск быстрого необратимого ухудшения функции почек особенно велик, а лечение затруднено. Поэтому в настоящее время атеросклеротический стеноз почечных артерий представляет все больший интерес для кардиологов и должен рассматриваться как часть их профессиональных интересов. Кроме того, стеноз почечной артерии (независимо от этиологии) оказывает значительное неблагоприятное влияние на прогрессирование сопутствующих кардиоваскулярных нарушений, риск сердечно-сосудистых событий и прогноз пациента в целом. Это обусловлено тесными взаимосвязями между функциями почек и системной гемодинамикой. Дисбаланс в ренин-ангиотензин-альдостероновой системе (РААС), нарушение выведения жидкости из организма, усиленная потеря белка с мочой – все это обусловливает активное воздействие на величину объема циркулирующей крови, тонус сосудов, перфузию внутренних органов, фармакокинетику лекарственных средств и множество других факторов. Особенно выраженное негативное действие атеросклеротический стеноз почечных артерий оказывает на течение ИБС и СН – как напрямую (даже протекая асимптомно), так и косвенно, за счет неблагоприятных последствий почечной недостаточности и реноваскулярной АГ. Наиболее характерным проявлением стеноза почечных артерий является АГ. Она имеется более чем у 90% всех пациентов с этой патологией. Всего АГ, обусловленная стенозом почечных артерий (реноваскулярная АГ), составляет 2-5% всех случаев гипертензии [4]. Во многих случаях АГ предшествует развитию стеноза, являясь фактором риска для атеросклеротического поражения сосудов, в том числе для атеросклероза почечных артерий. При развитии клинически значимого атеросклеротического стеноза почечных артерий АГ существенно усугубляется, часто становится злокачественной, прогрессирующей, не контролируемой с помощью стандартной антигипертензивной терапии (3 и более препарата разных групп в полных дозах). Крайне неблагоприятное влияние стеноз почечных артерий оказывает на функцию почек, что, в свою очередь, имеет большое значение для прогрессирования АГ, ИБС, СН и других сердечно-сосудистых заболеваний. В большинстве случаев имеет место медленное ухудшение почечной функции с постепенным развитием и усугублением хронической почечной недостаточности, однако в ряде случаев стеноз почечных артерий обусловливает и острую недостаточность функции почек. Острая почечная недостаточность при стенозе может быть следствием двусторонней окклюзии артерий, эмболизации холестериновых частичек из бляшки в дистальные ветви почечных артерий, ятрогенных вмешательств (введения контрастного вещества при ангиографии, гиповолемии в связи с использованием диуретиков, применения некоторых других лекарственных препаратов и т.п.). Кроме того, стеноз почечных артерий сам по себе может обусловить настолько тяжелое нарушение системной гемоциркуляции, что у пациента только по этой причине может развиться тяжелая застойная СН (при сохранной функции левого желудочка [ЛЖ]), внезапный и не объяснимый кардиальными причинами отек легких, а также не поддающаяся стандартной терапии нестабильная стенокардия, обусловленная снижением перфузии миокарда и прямыми неблагоприятными воздействиями ангиотензина II на миокард. Особенно характерным первым признаком стеноза почечных артерий является внезапный отек легких, развивающийся без значимых сердечно-сосудистых заболеваний в анамнезе и на фоне удовлетворительной систолической функции ЛЖ по данным эхокардиографии. В случаях подобных нарушений, которые появляются без явных кардиальных причин, следует целенаправленно обследовать состояние почечных артерий. При подтверждении наличия стеноза таким пациентам показано в первую очередь агрессивное лечение стеноза, и такая клиническая ситуация, как правило, требует не только медикаментозной терапии, но и является аргументом для ургентного проведения ангиопластики или стентирования почечных артерий (см. ниже). Поэтому очень важно, чтобы врачи общей практики, терапевты, кардиологи всегда помнили о такой возможной причине развития застойной СН, рецидивирующей нестабильной стенокардии и внезапного отека легких, как стеноз почечных артерий. В связи со всеми этими факторами стеноз почечных артерий закономерно ухудшает выживаемость больных. В исследовании P.J. Conlon et al. (1998) 4-летняя выживаемость пациентов, которым по тем или иным причинам было показано проведение катетеризации сердца, составила 65% у лиц, у которых имелся атеросклеротический стеноз одной или обеих почечных артерий (≥50% диаметра просвета), по сравнению с 86% у лиц, у которых эта патология не была обнаружена. Наличие атеросклеротического стеноза почечных артерий было таким же независимым фактором риска смерти от всех причин, что и застойная СН, сниженная фракция выброса ЛЖ и повышенный уровень креатинина крови. Выраженность стеноза также имеет большое значение. У пациентов с двусторонним стенозом почечных артерий прогноз хуже, чем при поражении только одного из сосудов; большее сужение артерии также прогностически неблагоприятнее, чем небольшой стеноз, в том числе и в отношении влияния на общую смертность. Те же авторы (P.J. Conlon et al.) в 2001 г. провели еще одно исследование в такой же когорте больных, в котором показали, что 4-летняя выживаемость для пациентов со стенозом на 50, 75% и ≥95% диаметра просвета сосуда составила 70, 68% и 48% соответственно. Двустороннее поражение почечных сосудов было ассоциировано с уровнем 4-летней выживаемости 47% по сравнению с 59% для пациентов с односторонним стенозом. Однако при этом на сегодняшний день не определено, какой уровень стеноза почечных артерий является существенным для влияния на прогноз, а какой можно считать гемодинамически и клинически незначительным. Большинство исследователей ориентируются на сужение на 50-75% диаметра просвета сосуда – такая степень сужения считается «значительным стенозом», поскольку начиная с сужения артерии на этом уровне, все более вероятным становится риск полной окклюзии сосуда и атрофии почки, который особенно высок у пациентов с сахарным диабетом и тяжелой АГ. Критичным с точки зрения неблагоприятных последствий для почки принято считать стеноз >90% диаметра просвета сосуда. В случае тяжелого двустороннего поражения пациент обречен на хронический гемодиализ или трансплантацию почки, что в любом случае сопряжено с высокой летальностью и низким качеством жизни. Особенности ведения пациента с атеросклеротическим стенозом почечных артерий Одни из наиболее подробных рекомендаций по диагностике и лечению атеросклеротического стеноза почечных артерий изложены в клиническом руководстве Американского общества кардиологов (American College of Cardiology, ACC) и Американской ассоциации сердца (American Heart Association, AHA) по ведению больных с периферическими атеросклеротическими поражениями (артерий нижних конечностей, почечных и мезентериальных артерий, абдоминальной аорты) 2005 г. [1]. Далее представлены основные положения раздела, посвященного атеросклеротическому стенозу почечных артерий, этого руководства, и некоторые дополнения и уточнения в связи с новыми доказательными данными, полученными в последние два-три года.
Диагностика Заподозрить атеросклеротический стеноз почечных артерий чаще всего удается именно кардиологу или врачу общей практики, поскольку во многих случаях пациенты обращаются к врачу с такими «кардиологическими» проблемами, как тяжелая, неконтролируемая обычными антигипертензивными средствами АГ, периферические отеки, очень характерен также внезапный, необъяснимый другими причинами отек легких. Если такая симптоматика сопровождается систолическим шумом в области проекции брюшной аорты и почечных артерий при аускультации, повышением уровня креатинина в плазме крови, а также если застойные явления в легких не сопровождаются снижением функции ЛЖ, вероятность наличия стеноза почечных артерий очень велика. Однако очевидно, что далеко не всегда подобные проявления вызовут у терапевта, врача общей практики или кардиолога подозрение на заболевание почек, скорее врач будет искать типичную сердечно-сосудистую патологию. Кроме того, как уже было сказано, у большинства пациентов атеросклеротический стеноз почечных артерий имеется не изолированно, а наряду с другими кардиоваскулярными проблемами – эссенциальной АГ, ИБС, уже развившейся СН и др., а также с сахарным диабетом. В таких условиях даже явные признаки почечной дисфункции (повышение уровня креатинина в плазме крови) часто расцениваются в качестве вторичных, как результат диабетической нефропатии или хронической болезни почек вследствие сердечно-сосудистой патологии. Такой симптом, как систолический шум над брюшной аортой и почечными артериями, встречается не всегда, примерно у 40% больных. Поэтому, к сожалению, многие случаи атеросклеротического стеноза почечных артерий остаются недиагностированными или диагностируются достаточно поздно. Выявить эту патологию на доклинической стадии – вообще крайне сложная для рутинной практики задача. Тем не менее рутинный скрининг на атеросклеротический стеноз почечных артерий в настоящее время не рекомендуется. Однако если АГ появилась у пациента моложе 30 лет или если у пациента старше 55 лет имеется тяжелая, злокачественная, прогрессирующая и/или резистентная к обычной терапии АГ, то следует целенаправленно обследовать больного для выявления возможного стеноза почечных артерий (у молодого человека наиболее вероятно обнаружить фибромускулярную дисплазию, у пожилого – атеросклеротический стеноз) [1]. Наличие таких проблем, как внезапный отек легких при сохранной функции ЛЖ (особенно на фоне азотемии), систолический шум в области проекции брюшной аорты и почечных артерий, повышение уровня креатинина и другие признаки почечной дисфункции (не объяснимые другими причинами), должно дополнительно насторожить врача в отношении возможного стеноза почечных артерий. Также рекомендуется обследовать состояние почечных артерий в случае, если после назначения ингибиторов ангиотензинпревращающего фермента (АПФ) или блокаторов рецепторов ангиотензина II (БРА II) отмечается повышение уровня сывороточного креатинина более чем на 30% от исходного [1]. Навести на мысль о возможном стенозе почечных артерий должны также выявленные с помощью ультрасонографии или других визуализирующих методов обследования атрофические изменения в почках (не объяснимые другими причинами, такими как перенесенный ранее пиелонефрит, травма и др.), а также различия в размерах почек, превышающие 1,5 см. Эксперты ACC/AHA также считают целесообразным обследовать почечные артерии пациента при наличии таких кардиоваскулярных проблем, как мультисосудистое атеросклеротическое поражение коронарных сосудов, необъяснимая застойная СН, рефрактерная к лечению нестабильная стенокардия, даже если нет никаких признаков почечной дисфункции [1]. Из доступных в широкой клинической практике методов обследования могут использоваться неинвазивные (дуплексная ультрасонография, усиленная гадолинием магнитно-резонансная ангиография, КТ-ангиография) и инвазивные (ангиография почечных артерий, абдоминальная аортография во время ангиографии коронарных или периферических сосудов). Не рекомендованы для диагностики стеноза почечных артерий в связи с низкой чувствительностью или недостаточной информативностью сцинтиграфия почек, определение уровня ренина плазмы крови (в том числе при селективном заборе крови из почечной вены), каптоприловая проба (определение уровня ренина плазмы крови после назначения каптоприла) [1].
Консервативная терапия Ведение пациента с диагностированным атеросклеротическим стенозом почечных артерий направлено на устранение симптоматики (прежде всего – на контроль АГ), уменьшение скорости прогрессирования почечной дисфункции, угнетение активности атеросклеротических процессов, улучшение прогноза, в том числе в отношении серьезных кардиоваскулярных событий. Терапия атеросклеротического поражения почечных артерий в настоящее время в значительной степени является «кардиологически-ориентированной». Лекарственные препараты и оперативные вмешательства, рекомендуемые при этой патологии согласно актуальной доказательной базе, близки к тем стратегиям лечения, которые используются при ведении пациента с ИБС или атеросклеротическим стенозом сонных и церебральных артерий. Поэтому кардиологи должны быть как можно сильнее вовлечены в терапию такого больного. Однако следует понимать не только общие закономерности в лечении атеросклероза почечных и коронарных артерий, но и важные отличия. При ведении пациента с атеросклеротическим стенозом почечных артерий необходимо учитывать ряд предосторожностей и оговорок, даже если эта патология не является определяющей в клинической картине больного. Рекомендации по модификации образа жизни, диете, физической активности даются такие же, как и при любых кардиологических заболеваниях. Из медикаментозных средств препаратами первой линии должны быть статины (независимо от уровня холестерина в крови), а также ингибиторы АПФ или БРА II. Следует особо остановиться на проблеме назначения ингибиторов АПФ и БРА II. Стеноз почечных артерий (независимо от генеза) часто рассматривается как противопоказание к применению этих препаратов. Но в настоящее время доказано, что противопоказанием к их приему может быть только тяжелый двусторонний стеноз почечных артерий (или стеноз артерии единственной почки). У пациентов с односторонним стенозом (а атеросклеротический стеноз чаще бывает именно односторонним) использование ингибиторов АПФ (БРА II) не только не противопоказано, но и рекомендуется, поскольку эти препараты эффективно контролируют артериальное давление, оказывают кардиопротективное действие, а также, что особенно важно в данной ситуации, являются нефропротекторами с хорошо доказанным благоприятным влиянием на почки при самых разных нефрологических проблемах. Существует множество результатов клинических исследований, подтверждающих, что ингибиторы АПФ и БРА II замедляют прогрессирование хронической болезни почек, улучшают исходы и снижают летальность больных, в том числе и при стенозе почечных артерий. Следует помнить, что при назначении ингибитора АПФ у больного, особенно с дисфункцией почек, может несколько повыситься уровень креатинина в плазме крови. Повышение этого показателя до 30% от исходного уровня считается допустимым и не должно служить поводом для отмены терапии ингибиторами АПФ. Но необходимо тщательно мониторировать содержание креатинина и основных электролитов, когда пациент с атеросклеротическим стенозом почечных артерий принимает препараты этой группы. То же самое касается БРА II. В руководстве ACC/AHA [1] ингибиторы АПФ рекомендуются в качестве базисной терапии стеноза почечной артерии как препараты с более сильной доказательной базой (класс рекомендаций I, уровень доказательности А), на втором месте находятся БРА II (класс рекомендаций I, уровень доказательности B). БРА II в этом отношении в принципе считаются эквивалентными ингибиторам АПФ – пока нет доказательных данных, которые указывали бы на какие-то существенные преимущества препаратов того или иного класса. В недавно завершившемся исследовании ONTARGET (2008) два наиболее перспективных препарата этих двух классов – рамиприл и телмисартан – продемонстрировали сравнимые эффективность и безопасность при использовании их у пациентов с атеросклеротическим поражением коронарных, церебральных, периферических сосудов или сахарным диабетом с поражением органов-мишеней (в том числе с микроальбуминурией) и, соответственно, с высоким риском кардиоваскулярных осложнений и смерти. Однако в этом исследовании комбинация этих двух препаратов не обеспечивала дополнительных преимуществ и повышала вероятность развития побочных эффектов, поэтому совместный прием ингибиторов АПФ и БРА II на сегодняшний день данной категории больных не рекомендуется, если нет специальных показаний (например, выраженная СН, резистентная к лечению стандартными препаратами). К препаратам второго ряда, предназначенным для контроля АГ при атеросклеротическом стенозе почечных артерий, относятся β-блокаторы. К сожалению, они часто противопоказаны в связи с наличием сопутствующего облитерирующего атеросклероза периферических артерий нижних конечностей или застойной СН. При необходимости могут применяться и другие антигипертензивные лекарственные средства. Изучается также такой препарат, как алискирен – прямой ингибитор ренина. Вероятно, в случае стеноза почечных артерий алискирен может быть особенно полезен, учитывая значительное повышение уровня ренина в плазме крови при этой патологии. Ренин активно выделяется почками в ответ на снижение ренальной перфузии, что обусловливает гиперактивацию РААС и в результате приводит к стойкой, сложно поддающейся лечению АГ. Все остальные агенты, ингибирующие эту систему на следующих уровнях (образования ангиотензина II, взаимодействия ангиотензина II и альдостерона с их рецепторами), подавляют отрицательную обратную связь, что приводит к компенсаторному повышению концентрации ренина в плазме крови и замыкает порочный круг, в отличие от алискирена, который надежно уменьшает уровень ренина в плазме крови и тем самым блокирует активацию РААС на самом первом этапе. Но, хотя известно, что у пациентов с почечной недостаточностью даже не требуется коррекции дозы этого препарата, в настоящее время соответствующие исследования с алискиреном непосредственно у пациентов со стенозом почечных артерий пока не проводились.
Хирургические вмешательства Одним из важных методов лечения атеросклеротического стеноза почечных артерий является малоинвазивная (внутрисосудистая) хирургия. Такие вмешательства проводятся по тому же принципу, что и чрескожные коронарные вмешательства. Ангиопластика и стентирование почечных артерий в настоящее время приобретают все большую распространенность, и у большинства пациентов, которые подлежат оперативному лечению, они обеспечивают хорошую эффективность. В связи с увеличением возможностей по проведению малоинвазивных вмешательств на почечных сосудах, открытое хирургическое лечение атеросклеротического стеноза почечных артерий (шунтирование, анастомозы) в последние двадцать лет все более отходит на задний план. Такие операции могут быть оправданы только у отдельных больных, когда либо малоинвазивное вмешательство не может быть проведено по каким-то причинам, либо если, кроме поражения почечных артерий, имеется еще и выраженная патология соседних сосудов, например окклюзирующее поражение области бифуркации аорты и проксимальных участков бедренных артерий или аневризма аорты, в связи с чем открытая полостная операция с лечением нескольких сосудов одновременно может быть более целесообразной. Обычная хирургическая реконструкция сосудов также более показана в случае, когда стеноз обусловлен не атеросклерозом, а фибромускулярной дисплазией, особенно распространяющейся на сегментарные артерии и ассоциированной с образованием микроаневризм. Но при атеросклеротическом стенозе, как правило, достаточно ангиопластики или стентирования. Однако и с малоинвазивной реваскуляризацией ситуация пока неоднозначная. В отличие от чрескожных коронарных вмешательств, такие же вмешательства на почечных сосудах пока остаются недостаточно изученными, опираются на меньшее число доказательных данных и подкреплены менее убедительными клиническими рекомендациями по особенностям ведения пациента. В настоящее время нет четкого консенсуса между экспертами по поводу того, каковы критерии определения клинической ситуации, в которой ангиопластика (стентирование) почечных артерий будет иметь преимущества перед консервативной терапией. Из рандомизированных контролируемых исследований, касающихся сравнения малоинвазивных вмешательств на почечных артериях и консервативной терапии при атеросклеротическом стенозе почечных артерий, обращают на себя внимание исследования EMMA (1998), J. Webster et al. (1998) и DRASTIC (2000), а также метаанализ с объединенными результатами этих исследований, проведенный N.J. Ives et al. (2003). Все эти доказательные данные пока предоставляют противоречивые ответы на вопросы о преимуществах ангиопластики (стентирования) почечных сосудов в сравнении с медикаментозной терапией. В большинстве исследований не было обнаружено достоверной разницы по изменениям почечной функции у пациентов, подвергшихся реваскуляризации, по сравнению с консервативной терапией, как и по выживаемости больных. По разным данным имеются определенные факты не только в пользу реваскуляризации (например, снижение потребности в антигипертензивных препаратах), но и против нее (например, увеличение риска прогрессирования почечной дисфункции из-за периоперационной травмы, обусловливающей почечный инфаркт, тромбоз стента, холестериновую эмболию, образование псевдоаневризмы или другие нарушения). Завершившееся в июне этого года исследование STAR (2009), на которое возлагалось много надежд, также не дало возможности говорить о том, что стентирование более эффективно, чем фармакотерапия. У пациентов с выраженным (≥50% диаметра просвета) стенозом почечных артерий не были обнаружены статистически значимые различия между скоростью прогрессирования почечной дисфункции в обеих группах пациентов на протяжении 2 лет, при этом в группе стентирования отмечалось несколько случаев осложнений, связанных с процедурой установки стента, в том числе 2 случая смерти. Возможно, более информативные данные будут получены в исследованиях CORAL и ASTRAL, которые также посвящены сравнению стентирования (ангиопластики) почечных сосудов с медикаментозной терапией. Результаты исследования CORAL ожидаются в 2009 и 2010 годах, а предварительные результаты исследования ASTRAL были представлены в апреле 2008 г. на саммите ACC и американского Общества по кардиоваскулярной ангиографии и хирургическим вмешательствам (Society for Cardiovascular Angiography and Interventions, SCAI), и они также не обнаружили существенных преимуществ реваскуляризации почечных сосудов перед медикаментозной терапией (по влиянию на функцию почек, контроль АГ и риск серьезных кардиоваскулярных событий). Поэтому на сегодняшний день нельзя рекомендовать ангиопластику (стентирование) почечных артерий всем пациентам со стенозом, особенно в качестве первой линии терапии. Тем не менее в настоящее время ACC и AHA считают возможным рекомендовать проведение реваскуляризации следующим категориям больным с атеросклеротическим стенозом почечных артерий: – при значительном стенозе (≥50% диаметра просвета) со злокачественной, прогрессирующей, резистентной к консервативной терапии АГ либо в случае непереносимости базисных антигипертензивных препаратов (класс рекомендаций IIa, уровень доказательности B); – при значительном двустороннем стенозе или стенозе артерии единственной почки в сочетании с хронической болезнью почек (класс рекомендаций IIa, уровень доказательности B); реваскуляризация может быть целесообразной и в случае одностороннего стеноза (при сохранном кровообращении в контрлатеральной артерии) при хронической почечной недостаточности (класс рекомендаций IIb, уровень доказательности С); – при значительном стенозе в сочетании с рецидивирующей СН при сохранной функции ЛЖ или внезапным (необъяснимым другими причинами) отеке легких (класс рекомендаций I, уровень доказательности B), а также с резистентной к стандартной терапии нестабильной стенокардией (рекомендаций IIa, уровень доказательности B) [1]. Эти рекомендации опираются на доказательные данные некоторых (преимущественно ретроспективных) исследований, указывающие на относительную безопасность и потенциальные преимущества ангиопластики и стентирования (C. Haller, 2002; E. Balk et al., 2006; V.S. Kashyap et al., 2007, и других, подробно описанных в руководстве ACC/AHA), и отражают главным образом прагматический подход к проблеме стеноза почечных артерий, особенно у пациентов с выраженным билатеральным стенозом, учитывая риск окклюзии артерий и полной атрофии почек. Эксперты предпочитают рекомендовать реваскуляризацию в подобных ситуациях, пока не будут получены убедительные данные о нецелесообразности такой стратегии. Реваскуляризация может быть также целесообразной у пациентов с асимптомным, но выраженным стенозом обеих почечных артерий или почечной артерии единственной почки (класс рекомендаций IIb, уровень доказательности С) [1]. Применение реваскуляризации у пациентов с асимптомным, но выраженным стенозом одной из почечных артерий (при сохранном кровообращении в контрлатеральной) в настоящее время не может быть рекомендовано за неимением убедительных доказательных данных в пользу преимуществ такой стратегии перед консервативной терапией [1]. Выводы Атеросклеротический стеноз почечных артерий – сложная клиническая проблема, которая требует междисциплинарного подхода. В последнее время появляется все больше доказательных данных в пользу того, что эта патология является в значительной степени кардиологической проблемой, существенно влияя на сердечно-сосудистый континуум и прогноз пациента в целом. Актуальность реноваскулярных нарушений возрастает и в связи с их значительной распространенностью – как в популяции в целом, так и среди когорты сердечно-сосудистых больных. Значительная доля пациентов на приеме у кардиолога – это больные с атеросклерозом почечных сосудов (как правило, не выявленным). Очень важно всегда помнить об этой патологии – она может существенно влиять как на клиническую картину, так и на выживаемость больных, особенно пожилых, даже при отсутствии специфической для стеноза злокачественной АГ. Подходы к диагностике и лечению этого заболевания пока опираются на недостаточное количество доказательных данных, однако уже сегодня очевидно, что ведение пациента с атеросклеротическим стенозом почечных артерий во многом пересекается со многими аспектами работы кардиолога и потому должно обращать на себя внимание не только таких узких специалистов, как нефрологи. Литература: 1. Hirsch A.T., Haskal Z.J., Hertzer N.R. et al.; American Association for Vascular Surgery; Society for Vascular Surgery; Society for Cardiovascular Angiography and Interventions; Society for Vascular Medicine and Biology; Society of Interventional Radiology; ACC/AHA Task Force on Practice Guidelines Writing Committee to Develop Guidelines for the Management of Patients With Peripheral Arterial Disease; American Association of Cardiovascular and Pulmonary Rehabilitation; National Heart, Lung, and Blood Institute; Society for Vascular Nursing; TransAtlantic Inter-Society Consensus; Vascular Disease Foundation. ACC/AHA 2005 Practice Guidelines for the management of patients with peripheral arterial disease (lower extremity, renal, mesenteric, and abdominal aortic): a collaborative report from the American Association for Vascular Surgery/Society for Vascular Surgery, Society for Cardiovascular Angiography and Interventions, Society for Vascular Medicine and Biology, Society of Interventional Radiology, and the ACC/AHA Task Force on Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients With Peripheral Arterial Disease): endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation; National Heart, Lung, and Blood Institute; Society for Vascular Nursing; TransAtlantic Inter-Society Consensus; and Vascular Disease Foundation. Circulation 2006; 113 (11): e463-654. 2. Bonnici T., Goldsmith D. Renal and cardiac arterial disease: parallels and pitfalls. Br J Cardiol 2008; 15: 261-5. 3. Alphons Wierema T.K., Kroon A.A., de Leeuw P.W. Poor performance of diagnostic tests for atherosclerotic renal artery stenosis – discrepancies between stenosis and renal function. Nephrol Dial Transplant 2007; 22 (3): 689-92. 4. Cheung C.M., Hegarty J., Kalra P.A. Dilemmas in the management of renal artery stenosis. Br Med Bull 2005; 73-74: 35-55. 5. Safian R.D., Textor S.C. Renal-artery stenosis. N Engl J Med 2001; 344: 431-42. 6. Tobe S.W., Burgess E., Lebel M. Atherosclerotic renovascular disease. Can J Cardiol 2006; 22 (7): 623-8. 7. Kerut E.K., Geraci S.A., Falterman C. et al. Atherosclerotic renal artery stenosis and renovascular hypertension: clinical diagnosis and indications for revascularization. J Clin Hypertens (Greenwich) 2006; 8 (7): 502-9. 8. Vashist A., Heller E.N., Brown E.J. Jr., Alhaddad I.A. Renal artery stenosis: a cardiovascular perspective. Am Heart J 2002; 143 (4): 559-64. 9. Bokhari S.W., Faxon D.P. Current advances in the diagnosis and treatment of renal artery stenosis. Rev Cardiovasc Med 2004; 5 (4): 204-15. 10. Olin J.W. Renal artery disease: diagnosis and management. Mt Sinai J Med 2004; 71 (2): 73-85. 11. Salifu M.O., Haria D.M., Badero O. et al. Challenges in the diagnosis and management of renal artery stenosis. Curr Hypertens Rep 2005; 7 (3): 219-27. 12. Dubel G.J., Murphy T.P. The role of percutaneous revascularization for renal artery stenosis. Vasc Med 2008; 13 (2): 141-56. 13. Kendrick J., Chonchol M. Renal artery stenosis and chronic ischemic nephropathy: epidemiology and diagnosis. Adv Chronic Kidney Dis 2008; 15 (4): 355-62. Автор обзора Анна Карташева Комментарий специалистаРеноваскулярная гипертензия и ишемическая нефропатия Дмитрий Дмитриевич Иванов
Член ERA-EDTA1, вице-президент Украинской ассоциации нефрологов, Атеросклеротический стеноз почечных артерий и его клинический эквивалент – ишемическая нефропатия (ишемическая болезнь почек [6]) – относятся к разделу возрастной нефрологии. Я признателен редакции и автору обзора за обращение к этой теме, раскрывающей один из важных механизмов реноваскулярной гипертензии преимущественно лиц пожилого возраста. В дополнение к данному обзору следует обсудить особенности ведения пациентов со стенозом почечных артерий в условиях отечественного здравоохранения. Наиболее близкими для украинских реалий являются рекомендации комитета экспертов Всероссийского научного общества кардиологов и Научного общества нефрологов России (2009), на которые целесообразно ориентироваться в нашей клинической практике [6]. Кроме того, у нас имеется немалый собственный опыт ведения таких пациентов, поэтому хотелось бы обратить внимание на некоторые важные аспекты диагностики и лечения этой патологии. Реноваскулярная гипертензия (РВГ) – это увеличение артериального давления (АД), обусловленное сужением почечной артерии или ее ветвей. Клинически значимый стеноз диагностируется, если имеет место уменьшение просвета сосуда более 75% от исходного (по некоторым источникам – более 50%) или дилатация сосуда, следующая за местом сужения, более 50% от диаметра просвета суженного участка [2]. Распространенность РВГ среди всех пациентов, страдающих гипертензией, невелика и составляет от 1 до 5%. Однако прогноз при РВГ гораздо драматичнее, чем в случае наличия изолированной гипертензии. Так, двусторонний стеноз, как и стеноз артерии единственной почки, приводит к развитию хронической почечной недостаточности (ХПН) в 5-22% случаев в различных возрастных группах [1]. Чаще РВГ встречается у детей младшего возраста, у женщин 15-25 лет (фибромускулярная РВГ) и прогрессивно увеличивается в частоте у лиц пожилого возраста (ишемическая нефропатия). Различают два основных варианта РВГ (рис. 1).
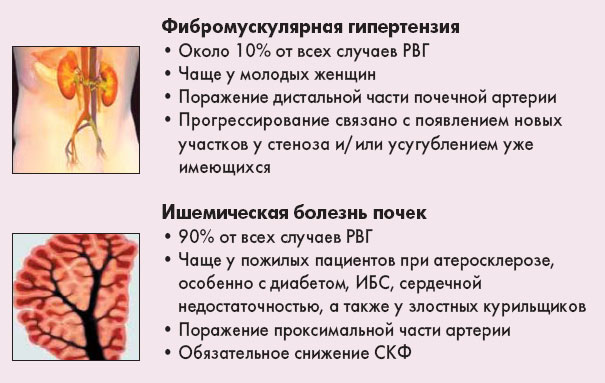 Рисунок 1. Основные варианты реноваскулярной гипертензии Диагностика Согласно рекомендациям комитета экспертов Всероссийского научного общества кардиологов и Научного общества нефрологов России (2009) наличие стеноза почечных артерий следует подозревать в таких ситуациях.
Наличие стеноза почечных артерий маловероятно в следующих ситуациях: – мультисосудистая коронарная болезнь (класс рекомендаций IIb, уровень доказательности В); – необъяснимая сердечная недостаточность (класс рекомендаций IIb, уровень доказательности С); – рефрактерная стенокардия (класс рекомендаций IIb, уровень доказательности С).
Обследование при подозрении на стеноз почечной артерии
При АГ I-II ст. и отсутствии клинических признаков поражения почечной артерии дополнительные исследования не требуются. Для диагностики РВГ используются данные анамнеза, допплер-УЗИ сосудов почек, магниторезонансная ангиография, спиральная компьютерная ангиография, ренальная артериография (исследования, рекомендованные ACC/AHA, 2005), а также непрямая ренангиография/реносцинтиграфия с дополнительным введением ингибитора АПФ, исследование ренина плазмы крови (табл. 1).
Допплер-УЗИ является первым диагностическим методом, к которому следует прибегнуть при подозрении на стеноз почечных артерий. Если с помощью этого метода исследования не выявлены существенные изменения, дальнейшее обследование с целью поиска стеноза не показано, однако рекомендуется повторное проведение допплер-УЗИ через 3-4 месяца. Напротив, при наличии стеноза или подозрении на стеноз по данным допплер-УЗИ показано проведение в первую очередь других неинвазивных исследований, а затем, при необходимости, методов диагностики, использующих контрастные среды. Для профилактики рентгенконтрастной нефропатии необходима адекватная гидратация пациента и введение ацетилцистеина 1 г однократно перед исследованием. Неинвазивные тесты рекомендуются при диастолическом АД >120 мм рт. ст.; АГ, рефрактерной к стандартной терапии; начале стабильной АГ II-III ст. в возрасте менее 20 или более 50 лет; систолическом шуме над областью почечных артерий; диастолическом АД >105 мм рт. ст. у курильщика, пациента с окклюзирующим поражением артерий других систем: при ИБС, цереброваскулярных болезнях, заболеваниях периферических артерий; у пациентов с необъяснимым стабильным повышением уровня креатинина сыворотки крови; при нормализации АД после назначения ингибитора АПФ у пациентов с АГ II-III ст., особенно у курильщиков или с недавним началом АГ. Из инвазивных методов исследования чаще всего применяется артериография. Возможность выполнения артериографии следует рассмотреть при диастолическом АД >120 мм рт. ст. с прогрессирующей ХПН; рефрактерной АГ у курильщика; у пациентов с признаками окклюзирующего поражения артерий других систем; при прогрессирующей или злокачественной АГ (ретинопатия III или IV ст.); АГ с недавним повышением уровня креатинина сыворотки крови, необъяснимым или транзиторным при назначении ингибитора АПФ; АГ II-III ст. с выявлением асимметричных размеров почек [6]. Диагноз при РВГ формулируется следующим образом: «Стеноз правой почечной артерии (фибромускулярная дисплазия). Баллонная ангиопластика (дата). Вторичная артериальная гипертензия ІІ стадия, 1 степень. Гипертрофия левого желудочка. СН 1 ст. Риск очень высокий (код І 15.0)». В данном случае стеноз правой почечной артерии стал следствием фибромускулярной дисплазии, в результате развилась вторичная АГ с вторичным поражением почек, формированием гипертрофии левого желудочка и СН. Этим обусловлен очень высокий риск. Лечение Гипертензивная нефропатия требует совместного ведения пациента нефрологом и кардиологом. Рекомендации по лечению РВГ разрабатываются с учетом нефропротекторных свойств лекарственных препаратов. Как указывается в обзоре, в лечении РВГ преследуются две основные задачи: эффективное снижение АД и защита почки от потери функции, что оценивается по динамике СКФ (табл. 2). Целевое АД определяется как <135/85 мм рт. ст., у ряда пациентов требуется более жесткий контроль АД – <130/80 мм рт. ст. Однако целевых значений АД при ишемической нефропатии следует добиваться осторожно в связи с риском нарастания ишемии почек, роста креатинина крови (снижения СКФ) и усугубления проявлений почечной дисфункции.
Эффективными препаратами для лечения АГ, ассоциированной с односторонним стенозом почечных артерий, являются ингибиторы АПФ (уровень доказательности А), БРА II (уровень доказательности В), антагонисты кальциевых каналов (уровень доказательности А), β-адреноблокаторы (уровень доказательности А). Хирургическое лечение или чрескожная реваскуляризация целесообразна у пациентов с фибромаскулярной дисплазией, гемодинамически значимым стенозом почечных артерий и ускоренным развитием АГ, резистентной или злокачественной АГ, АГ на фоне необъяснимого одностороннего уменьшения размеров почки, а также при наличии АГ и непереносимости антигипертензивных препаратов (класс рекомендаций I, уровень доказательности В) [4, 6]. Атеросклеротический стеноз почечных артерий является одновременно маркером и показателем риска возникновения кардиоваскулярных заболеваний. Поэтому препараты, предлагаемые для лечения развивающейся ишемической нефропатии, те же, что и в терапии хронической болезни почек. Среди ингибиторов АПФ и БРА II преимущество, очевидно, должно отдаваться препаратам с двойным путем выведения через печень и почки (при нормальной функции почек – эналаприл, ирбесартан; при сниженной – спираприл, моэксиприл, эпросартан, телмисартан). Хотя эти препараты могут уступать по антигипертензивному эффекту тем, что выводятся преимущественно почками (периндоприл, лизиноприл, кандесартан, лосартан), их безопасность при СКФ <60 мл/мин/1,73 м2 выше. Однако однозначная величина СКФ, с которой предпочтительнее использовать конкретный ингибитор АПФ, не установлена, и при приеме каких-либо препаратов групп ингибиторов АПФ или БРА II требуется контроль СКФ и уровня калия крови (в течение первых 3 месяцев каждые 2 недели, а затем ежеквартально). Среди блокаторов кальциевых каналов в случае стеноза почечных артерий преимущество отдается леркандипину и фелодипину, β-блокаторов – небивололу, бисопрололу, карведилолу. Эти препараты вызывают вазодилатацию преимущественно дистальной части артериального русла, что патогенетически более оправдано в ренопротекции. В большинстве случаев используется комбинированная терапия 2-4 препаратами. Вместе с тем тяжелые формы гипертензии требуют использования моксонидина и нередко комбинации блокаторов кальциевых каналов дигидропиридинового и недигидропиридинового рядов. Назначение антитромбоцитарных препаратов позволяет улучшить реологические свойства крови, протекающей в стенозированном участке. Благодаря этому уменьшается риск тромбоза – серьезного осложнения стеноза почечных артерий. Немаловажную роль при атеросклеротическом стенозе почечных артерий играют также статины, способствующие стабилизации атеросклеротической бляшки и замедлению прогрессирования атеросклероза. Однако после получения результатов исследования AURORA, продемонстрировавшего отсутствие отличий между розувастатином 10 мг и плацебо в снижении комбинированной конечной точки (нефатальный инфаркт миокарда + нефатальный инсульт + смерть от кардиоваскулярных причин) и общей смертности в течение 3,8 лет их применения у пациентов с ХПН, находящихся на диализе, следует сделать выводы о том, что терапию статинами, по всей видимости, следует прекращать после начала почечнозаместительной терапии. Тактика инвазивного лечения (ангиопластика, стентирование) определяется сосудистым хирургом/урологом (рис. 2, 3). Несмотря на его высокую эффективность, лишь в редких случаях удается отказаться от последующего консервативного лечения. Успехом считается возможность снижения дозы антигипертензивных препаратов. Опыт нефролога свидетельствует, что не следует откладывать хирургическое лечение при хорошо документированном стенозе, так как отдаление сроков реваскуляризации приводит к невозможности отказа от антигипертензивных препаратов, прогрессированию снижения СКФ, вовлечению в процесс контрлатеральной почки.
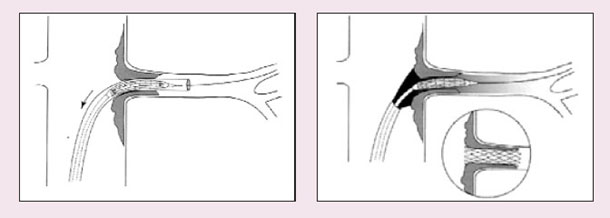
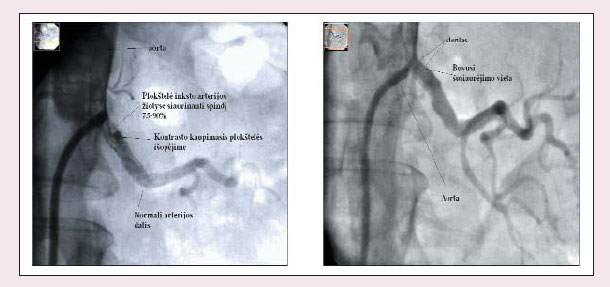
Ангиопластика либо стентирование должны быть предложены в случае билатерального стеноза или стеноза ≥60% при неконтролируемой гипертензии, острой почечной недостаточности, остром отеке легких (REENA, 2008). Как показано в обзоре, доказательные данные не позволяют отдать предпочтение ни консервативной терапии, ни хирургической тактике лечения. Таким образом, выбор лечения между плановой терапией ингибиторами АПФ (БРА II) либо антагонистами кальция и β-блокаторами в сочетании с антитромбоцитарными препаратами либо хирургической интервенцией во многом базируется на собственном опыте и навыках врача. Литература: 1. Іванов Д.Д., Корж О.М. Нефрологія в практиці сімейного лікаря. Учб-мет. пос. – К.: Аврора, 2006. – 242 с. 2. Alcazar J.M., Rodicio J.L. How to handle renovascular hypertension // ESHSL. – 2007; 8. – N5. 3. Balk E., Raman G., Chung M. et al. Effectiveness of management strategies for renal artery stenosis: a systematic review. Ann Intern Med 2006; 145 (12): 901-12. 4. Late Breaking Clinical Trials Session: SCAI-ACCi2 April 1, 2008 Chicago. 5. Иванов Д.Д., Назаренко В.И. Случай из практики // Ліки України. – 2003. – № 6. – С.14. 6. Функциональное состояние почек и прогнозирование сердечно-сосудистого риска. // Рекомендации комитета экспертов Всероссийского научного общества кардиологов и Научного общества нефрологов России. М., 2009.
1 European Renal Association – European Dialysis and Transplant Association. Medicine Review 2009; 3 (08): 36-45 |
Корисні посилання






|
|
Інформація, розміщена на сайті, призначена тільки для професіоналів охорони здоров'я та не може бути використана як інструкція для самолікування. |
Головна | Про видання | Поточний номер | Архів номерів | Новини | Правова інформація
Medicine Review © 2008—2025. Усі права захищені.
|
мапа сайту корисні посилання |